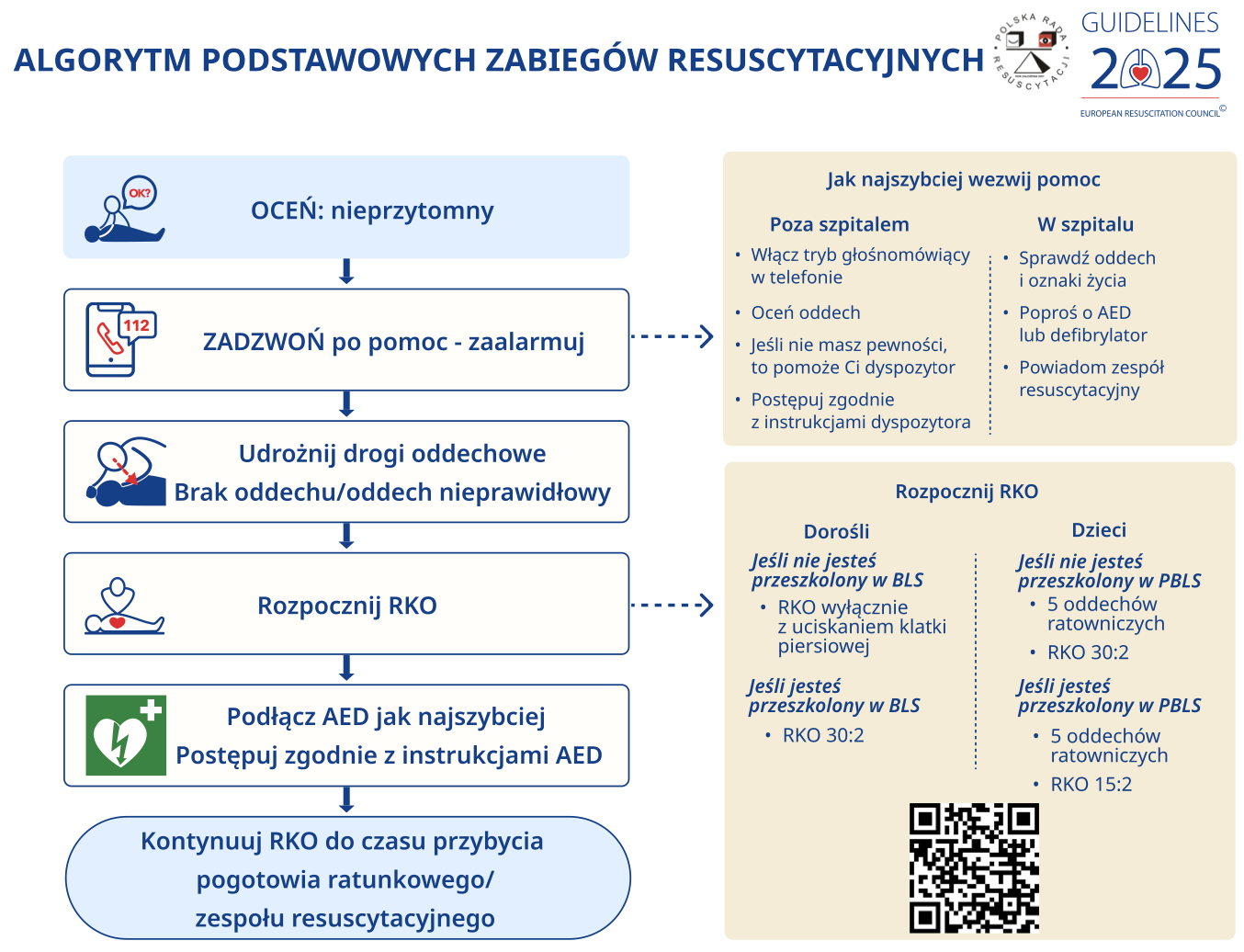
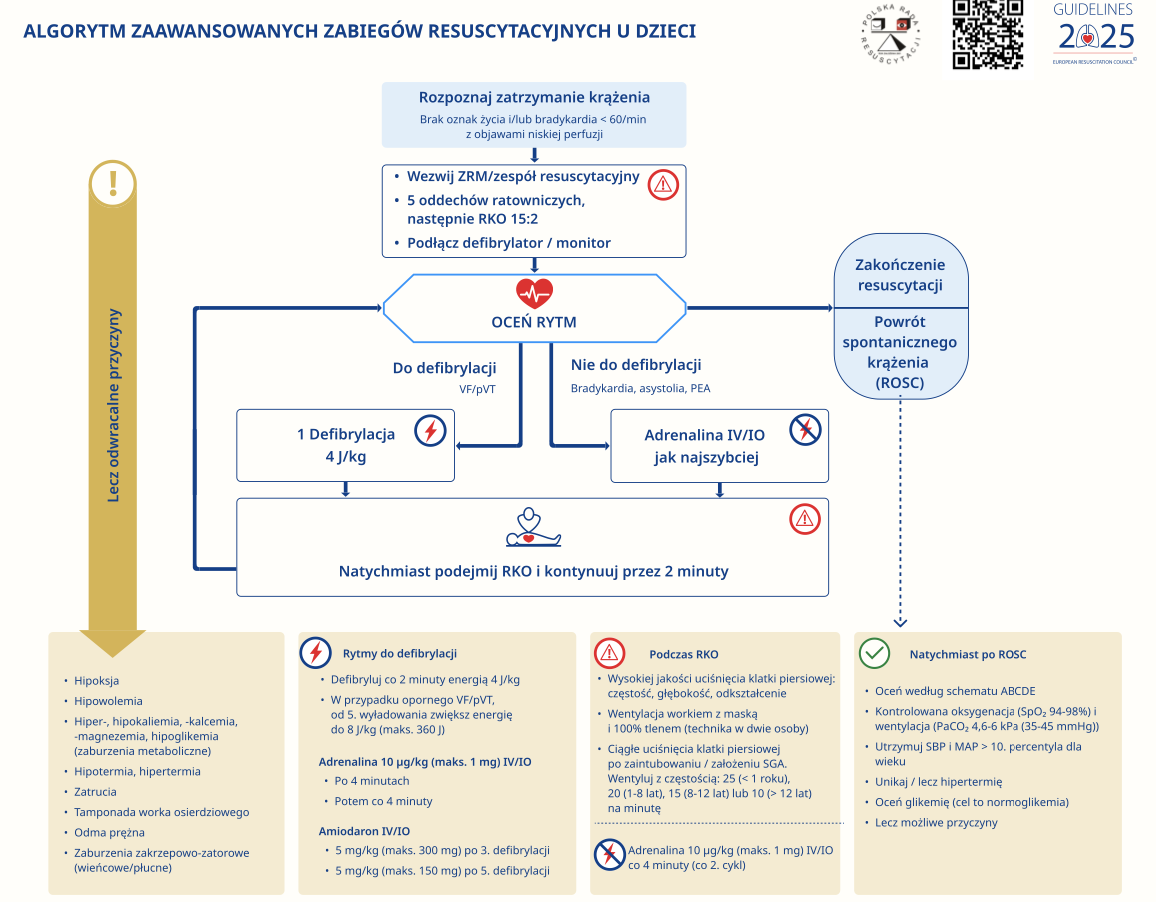
anestezjologia p6
1/9
There's no tags or description
Looks like no tags are added yet.
Name | Mastery | Learn | Test | Matching | Spaced | Call with Kai |
|---|
No analytics yet
Send a link to your students to track their progress
10 Terms
Najważniejsze odmienności anatomiczne u dzieci w porównaniu do dorosłych
Duża głowa, krótka szyja (trudne odgięcie głowy)
Wysoko ustawiona krtań (ostry kąt między językiem, a krtanią; odległość tarczowo-bródkowa)
Długa, zwisająca nagłośnia (prosta łopatka)
Fizjologiczne zwężenie poniżej strun głosowych (rozmiar rurki, rurki bez mankietów)
Stosunkowo duży język
Wiotkość dróg oddechowych (zapadają się przy blokadzie
Dysproporcja między masą, a powierzchnią - utrata płynów
Mała średnica dróg oddechowych
Skłonność do obrzęku śluzówki
Najważniejsze odmienności fizjologiczne u dzieci w porównaniu do dorosłych
mała czynnościowa pojemność zalegająca - FRC (skłonność do niedodomy)
mała rezerwa tlenowa (szybka desaturacja)
słabo wykształcony odruch kaszlowy - większe ryzyko zachłystowego zapalenia płuc
niedojrzałość ośrodka termoregulacji
mała ilość tk.tłuszczowej - mała kumulacja leków
mniej białek wiążących leki - większa frakcja wolna leków
zwiększony metabolizm i zużycie tlenu - większe ryzyko hipoglikemii i niedotlenienia
niedojrzały metabolizm wątroby i nerek - opóźniony metabolizm i eliminacja leków
Najważniejsze odmienności w znieczuleniu dzieci w porównaniu do dorosłych (w tym objętość krwi krążącej - jaka utrata nas niepokoi)
Różnice:
intubacja:
- rozmiar rurki
- noworodki: intubacja przez nos
- rurki intubacyjne bez mankietu do 8 r.ż.analgezja:
- nie wszystkie leki sa dopuszczalne u dzieci
- pooperacyjnie stosujemy: nurofen p.r. (od 3 msca życia), paracetamol i.v./p.o., opioidy - w ortopedii: znieczulenie regionalne
- zwiaotczanie noworodka - atracurium
ekstubacja - “na śpiocha” - u dzieci dochodzi często do skurczu krtani skutkującej szybka desaturacją. Desaturacja -> bradykardia
łatwiejsze wychłodzenie, odwodnienie
trudniejsza kaniulacja (mała średnica naczyń)
trudny dostęp śródoperacyjny ( dzieci są małe, jak jest dwóch chirurgów i
instrumentariuszka wokół nich to trudny jest fizyczny dostęp do dziecka)
Objętość krwi krążącej - u noworodka 80-85 ml/kg m.c., dzieci mają “mało” krwi -> każda, nawet najmniejsza utrata krwi nas niepokoi i należy jej unikać jak tylko się da.
Leki przeciwbólowe u dzieci - wskazania/przeciwskazania/dawki
Paracetamol (acetaminofen) jest lekiem przeciwbólowym i przeciwgorączkowym, bez działania przeciwzapalnego, dostępnym bez recepty. Może być przyjmowany p.o., i.v., p.r.
Jego działanie rozpoczyna się szybko (15-30 min) i trwa krótko (4-6 h).
Wskazania: leczenie bólu różnego pochodzenia o słabym i umiarkowanym nasileniu. Gorączka. Bóle mięśni. Bolesne miesiączki. Bóle migrenowe. Analgezja z wyprzedzeniem, leczenie bólów przebijających przy stosowaniu silnych opioidów. Paracetamol i.v./p.o. pooperacyjnie u dzieci.
Przeciwwskazania: ciężka niewydolność wątroby lub nerek, niedobór G-6-PD (dehydrogenazy glukozo-6-fosforanowej- może prowadzić do hemolizy u osób z niedoborem), stwierdzona nadwrażliwość na paracetamol, zatrucie alkoholem lub barbituranami, niedożywienie, niedobory witamin, niedobór glutationu: choroba nowotworowa, AIDS, WZW C, alkoholizm.
Dawkowanie:
-odstęp między dawkami 4-6h
-czas podawania maksymalnej dawki dobowej to 48-72h
-dawka zależna od masy ciała dziecka : 15mg/kg m.c.(i.v., p.o.) przy masie ciała 10 - 50 kg, maksymalnie 60mg/kg m.c. na dobę
-dawka powyżej 50kg to 1g (i.v., p.o.), maksymalnie 4g na dobę
Metamizol (pyralgina) szczególnie działa na ból nocyceptywny o charakterze trzewnym, jest pozbawiony działania przeciwzapalnego. Działanie przeciwbólowe i przeciwgorączkowe. Synergizm działania z paracetamolem, NLPZ i opioidami.
Wskazania: W ostrym silnym bólu po urazach lub operacjach, kolki, ból nowotworowy, inny ostry lub przewlekły ból gdy zastosowanie innych środków leczniczych jest przeciwwskazane, przy wysokiej gorączce, która nie reaguje na inne środki.
Przeciwwskazania: Zaburzenia czynności szpiku kostnego (np. po leczeniu cytostatykami), nadwrażliwość na substancję czynną, wrodzony niedobór dehydrogenazy glukozo-6-fosforanowej (ryzyko wystąpienia hemolizy), ostra porfiria wątrobowa (ryzyko wywołania ataków porfirii).
Dawkowanie:
-odstęp między dawkami 6-8h
-lek zarejestrowany od 15 r.ż.!!! (do rozważenia tylko u młodszych pacjentów, u których występują ewentualne uczulenia na inne leki przeciwbólowe). Krople Pyralgin u dzieci i młodzieży w wieku do 14 lat można podawać metamizol w pojedynczej dawce wynoszącej 8–16 mg na kg masy ciała.
-dawka zależna od masy ciała dziecka : 10-15mg/kg m.c.(i.v.) oraz 5-20mg/kg m.c. (p.o.) przy masie ciała 10 - 50 kg, maksymalnie 60mg/kg m.c. na dobę
-dawka powyżej 50kg to 1g (i.v., p.o.), maksymalnie 4-5g na dobę
Niesteroidowe leki przeciwzapalne (NLPZ): Przeciwbólowo, przeciwgorączkowo, przeciwzapalnie.
1.Ibuprofen
Wskazania: bóle głowy, gardła, ucha, zębów, mięśni, stawów, kości, w przebiegu grypy i przeziębienia, gorączki różnego pochodzenia, pooperacyjnie (p.r., ostatnio również i.v.)
Przeciwwskazania: uczulenie na ibuprofen lub inne podobne leki przeciwbólowe (z grupy NLPZ) lub którykolwiek z pozostałych składników tego leku, krwawienie lub perforacja przewodu pokarmowego związana z wcześniejszym stosowaniem leków z grupy NLPZ, owrzodzenie żołądka i dwunastnicy (choroba wrzodowa), ciężka niewydolność wątroby, nerek lub serca, krwawienie w mózgu (krwawienie z naczyń mózgowych) lub inne czynne krwawienie, zaburzenia krzepnięcia krwi (ibuprofen może wydłużyć czas krwawienia), zaburzenia wytwarzania krwi o nieustalonym pochodzeniu.
Dawkowanie:
-odstęp między dawkami 6-8h
-dawka zależna od masy ciała dziecka: 5-10mg/kg m.c. (p.o./p.r./ostatnio również i.v.), maksymalnie 30mg/kg m.c. na dobę
-lek zarejestrowany od 3 m.ż.
2.Ketoprofen
Wskazania: leczenie objawowe RZS, zapalenie kości i stawów, w tym pourazowe, stany zapalne pozastawowe, krótkotrwałe leczenie objawowe bólu i zapalenia o słabym i umiarkowanym nasileniu, przebiegające z gorączką lub bez niej, bóle miesiączkowe, bóle pooperacyjne.
Przeciwwskazania: jak przy ibuprofenie.
Dawkowanie:
-odstęp między dawkami 6-8-12h
-dawka: 50-100mg (i.v.), maksymalnie 200mg na dobę (1mg/kg m.c. maksymalnie 4mg/kg m.c. na dobę)
-lek zarejestrowany od 15 r.ż.
Opioidy:
Z medycyny praktycznej: U dzieci wraz z rozwojem następują znaczące zmiany w farmakokinetyce i farmakodynamice opioidów, co wpływa na ich skuteczność i bezpieczeństwo. Stosując analgetyki opioidowe, zawsze należy oceniać nasilenie bólu, ulgę w bólu i objawy niepożądane (szczególnie nudności, wymioty, sedację i oddech). Dawki opioidów u dzieci ustala się w zależności od obserwowanej ulgi w bólu i objawów niepożądanych.
Dawki leków opioidowych w tej grupie wiekowej – ustalane w przeliczeniu na masę ciała – muszą być także dostosowane do wieku dziecka, wydolności wątroby i nerek oraz indywidualnej wrażliwości na lek.
Wskazania: w przypadku bólu o umiarkowanym lub dużym nasileniu (w skali NRS (numeryczna) lub behawioralnej >4) – zaleca się łączenie analgetyków nieopioidowych z opioidami.
W ratownictwie w Polsce najczęściej stosuje się następujące analgetyki opioidowe:
1.morfina – w dawce 100–200 μg/kg mc. i.v., i.o., i.m. (maks. 15 mg). Klirens morfiny jest zmniejszony o połowę u noworodków i niemowląt; wartości charakterystyczne dla dorosłych osiągają około 2. roku życia;
2.fentanyl – można stosować u dzieci >2. roku życia w dawce 1–3 μg/kg mc. i.v. Metabolizm fentanylu w ciągu pierwszych 2 tygodni życia osiąga poziom charakterystyczny dla dorosłych. W pomocy doraźnej u dzieci po urazach można także stosować fentanyl donosowo (dawka 1–4 μg/kg mc.), w postaci inhalacji lub na błonę śluzową jamy ustnej, ale w Polsce odpowiednie postaci farmaceutyczne leków są niedostępne lub stosuje się inne postaci poza zarejestrowanymi wskazaniami (off-label);
3.nalbufina – w Polsce zarejestrowana u dzieci >18. miesiąca życia, stosowana w dawce 0,1– 0,2 mg/kg mc. co 3–6 h (maks. 0,3–0,4 mg/kg mc.).
Podejrzenie zespołu "dziecka maltretowanego"
wywiad (rodzice unikają mówienia prawdy odnośnie do powstałych obrażeń, przedstawiają przebieg wydarzeń w sposób chaotyczny, nielogiczny, a obraz kliniczny może nie odpowiadać powstałym obrażeniom)
wygląd dziecka (Często dominuje smutny wyraz twarzy i oczu, przygarbiona pozycja ciała. Mogą występować nieleczone zmiany skórne. W warunkach przedszpitalnych ocena jest utrudniona, ponieważ członkowie zespołów ratownictwa medycznego najczęściej widzą dziecko po raz pierwszy.)
rozwój psychoruchowy dziecka (najczęściej dziecko małe jest smutne, unika kontaktu wzrokowego, jest apatyczne, boi się i broni przed dotykiem. Charakterystyczny jest u niego lęk przed rodzicami. Dzieci starsze zazwyczaj są pobudzone, niespokojne, a nawet agresywne. Wykazują też zachowania bierne, depresyjne, lękowe.)
Oprócz analizy wyżej wymienionych informacji należy zwrócić uwagę także na różne okolice ciała, mające związek z maltretowaniem dziecka:
Obrażenia zlokalizowane są najczęściej na pośladkach, tułowiu (głównie okolicy lędźwiowej), głowie, małżowinach usznych (naderwanie). Uszkodzenia w obrębie kończyn górnych i dolnych, otarcia skóry, obrzęki. Należy zaznaczyć, że obrażenia ciała mogą być w różnej fazie gojenia (sinice i wylewy podskórne o różnym zabarwieniu). Warte podkreślenia są charakterystyczne ślady na ciele dziecka: liczne ślady z ostrym brzegiem, najczęściej na częściach miękkich, ślady rąk od gwałtownego chwytania, szarpania, potrząsania, ślady uderzenia dłonią, najczęściej linijne z odciskami palców całej ręki, ślady wiązania, szczypania, przypalania papierosami, duszenia.
-Oparzenia (dotyczą głównie kończyn górnych i dolnych, często występujące z innymi obrażeniami w różnych fazach gojenia)
Obrażenia kończyn i głowy (Mało prawdopodobne jest to, aby niemowlę samodzielnie uszkodziło sobie kość. O tym, że było wcześniej maltretowane, mogą świadczyć ślady złamań widoczne w badaniach RTG. Najczęściej mogą to być złamania w obrębie kości długich, łopatki, mostka, żeber, wyrostków kolczystych kręgów, dystalnego końca obojczyka. Urazy głowy, będące skutkiem maltretowania, mogące skończyć się nawet śmiercią ze względu na wystąpienie obrażeń czaszkowo-mózgowych.)
Zapalenie nagłośni i podgłośniowe zapalenie krtani
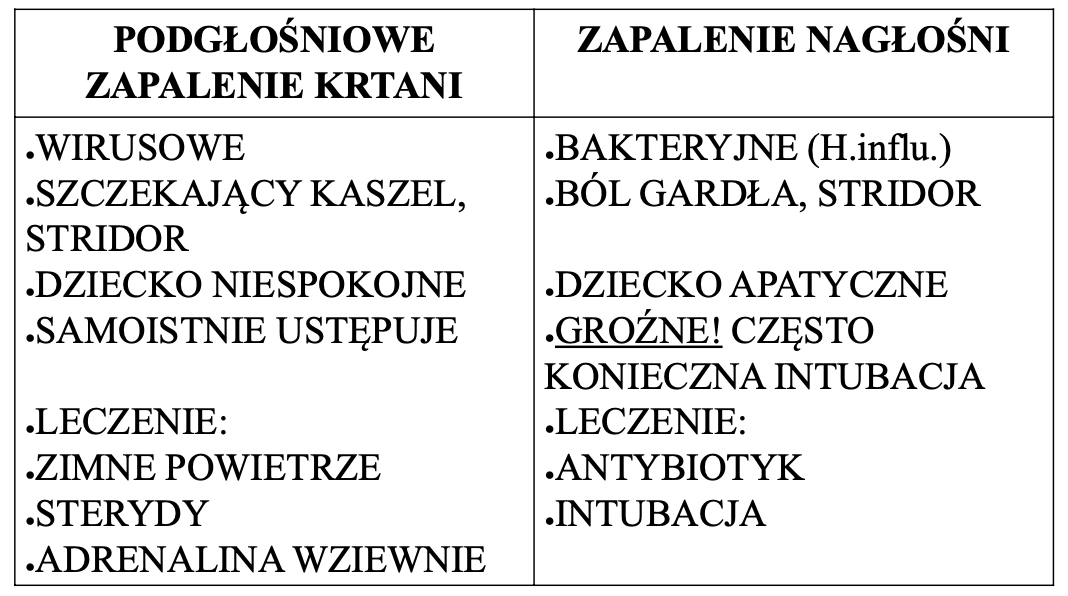
Trzy najczęstsze przyczyny przyjęcia dziecka do OIT
Najczęstsza przyczyna NZK u dzieci
Hipoksja (zadławienie, infekcja)
Hipowolemia - najczęściej w wyniku biegunki wymiotów
Hipoglikemia - najczęściej u wcześniaków i noworodków
Hipo/Hipertermia - hipo duża powierzchnia skóry, brak tk.tłuszczowej i włosów, niedojrzałe mechanizmy obronne wysoka gorączka
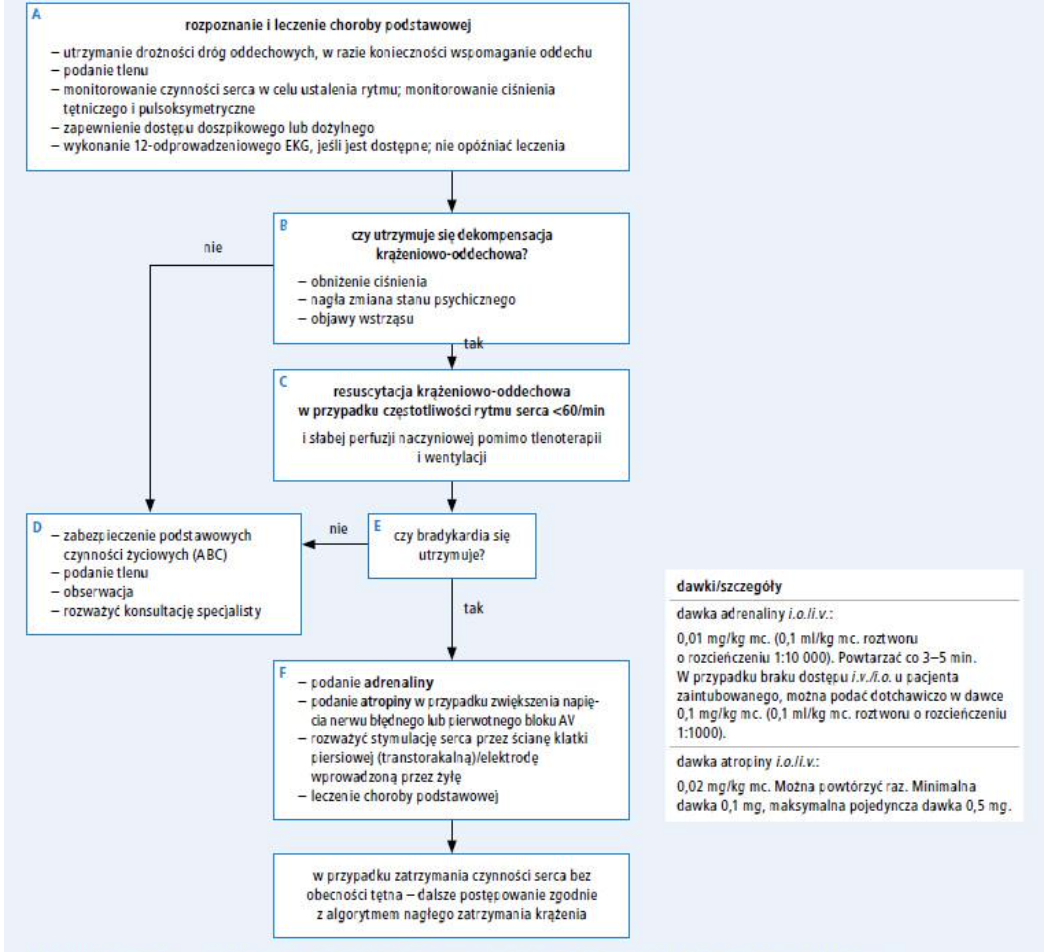
Bradykardia i tachykardia u dzieci - przyczyny i postępowanie

bradykardia
nadmierne napięcia nerwu błędnego (np. w czasie wymiotów, kaszlu, mikcji, defekacji);
jako odruch neurokardiogenny sytuacyjnie w napadach afektywnego bezdechu;
może być spowodowana bólem, widokiem krwi itp.
wzmożone ciśnienie śródczaszkowe, w niedoczynności tarczycy, w zaburzeniach jonowych (hipo-/hiperkaliemii, hipo-/hiperkalcemii, hipomagnezemii), w hipoglikemii, przy obniżonej temperaturze ciała, niedotlenieniu, po niektórych lekach (na przykład β-adrenolitykach, preparatach naparstnicy czy lekach antyarytmicznych, fentanylu).
u wcześniaków ze zwolnieniami oddechu czy bezdechami bradykardia jest typowa.
u nastolatków z jadłowstrętem
dzieci intensywnie ćwiczące fizjologicznie mają wolniejszy rytm serca niż ich rówieśnicy.
tachykardia
przyczyny: ból, lęk, odwodnienie, infekcje
postępowanie:
ocena stabilności hemodynamicznej + ewentualna stabilizacja
nie wdrażamy leczenia antyarytmicznego
diagnostyka kardiologiczna - RTG klatki piersiowej, badanie ECHO serca, próba wysiłkowa, holter 24h
Dlaczego noworodek jest dla anestezjologa wyzwaniem?
Większa tendencja do wychłodzenia - mała ilość tk. tłuszczowej, duża powierzchnia skóry (komfort cieplny: 33’C w pomieszczeniu; wcześniak: 36’C)
Zawsze trudna intubacja (mała buzia wiotkie tkanki) - zawsze intubacja+oklejenie rurki)
Duża przestrzeń martwa (kapnografia/gazometr!)
Brak możliwości kompensacyjnych (kurczliwość mięśnia serca/pogłębienie oddechu)
Uwaga na utratę krwi - małe objętości (gr krwi)
Niedojrzałość układów: neurologicznego, wydalniczego, odpornościowego
Duży metabolizm, duże ryzyko hipoglikemii (operacja w pierwszej kolejności) - wlew 10% glukozy
Do 6 mies. Życia - bez premedykacji
Zawsze Atropina w gotowości (0.1mg/10kg)
Trudny dostęp dożylny
Omów schemat resuscytacji dziecka