Fisiología Pulmonar: Mecánica y CirculaciónPulmonar
1/97
There's no tags or description
Looks like no tags are added yet.
Name | Mastery | Learn | Test | Matching | Spaced | Call with Kai |
|---|
No analytics yet
Send a link to your students to track their progress
98 Terms
¿Qué es la ventilación?
El fenómeno de movilización de gas (aire) entre la atmósfera y los alvéolos.
¿Cuáles son las dos fases que conforman el ciclo ventilatorio?
La inspiración (entrada de aire) y la espiración (salida de aire).
¿En qué consiste la fase inspiratoria y por qué se considera un proceso activo?
Consiste en la movilización de gas desde la atmósfera hacia los alvéolos. Es un proceso activo porque siempre es producida por la acción y contracción de los músculos inspiratorios.
¿Cuál es el principal músculo productor de la inspiración y qué porcentaje del trabajo realiza?
El diafragma. Realiza aproximadamente el 80% del trabajo requerido.
¿Qué principio físico explica cómo la contracción muscular mueve el aire hacia los pulmones?
La Ley de Boyle-Mariotte: a temperatura constante, el volumen y la presión de un gas son inversamente proporcionales (si el volumen aumenta, la presión disminuye).
¿Cómo se aplica la Ley de Boyle-Mariotte en la inspiración?
La contracción muscular (diafragma) aumenta el volumen del tórax. Este aumento de volumen causa una disminución de la presión dentro de los pulmones, haciendo que el aire entre desde la atmósfera.
¿Qué es la presión negativa en el contexto de la inspiración?
Es la presión subatmosférica que se crea en los pulmones cuando aumenta el volumen torácico. Se le llama "negativa" tomando la presión atmosférica como referencia cero (0)
¿Cómo se denomina a la presión subatmosférica que se genera en los pulmones para que el aire pueda entrar?
Presión negativa.
¿Qué es la distensibilidad pulmonar?
Es la capacidad del pulmón para cambiar su volumen por cada unidad de presión que se le aplica. En términos simples, mide qué tan "fácil" es inflar el pulmón.
¿Cómo se llama al fenómeno que describe el cambio de volumen del pulmón en respuesta a un cambio de presión?
Distensibilidad pulmonar.
¿Cuál es la fórmula matemática que define la distensibilidad?
D = ∆V / ∆P (Distensibilidad es igual al cambio de Volumen dividido por el cambio de Presión).
¿Qué es la histéresis pulmonar?
Es el fenómeno que se observa en la curva presión-volumen, donde el recorrido del asa inspiratoria es diferente al del asa espiratoria. Esto significa que, para una misma presión, el volumen pulmonar es diferente si se está inspirando o espirando.
¿Cómo se llama al comportamiento en la curva presión-volumen donde las fases de inspiración y espiración siguen caminos diferentes?
Histéresis pulmonar.
¿Cuál es la diferencia principal entre la distensibilidad estática y la dinámica?
Estática: Mide la distensibilidad del pulmón exclusivamente, en ausencia de flujo de aire.
Dinámica: Mide la distensibilidad del conjunto pulmón-caja torácica, durante el movimiento del aire.
¿Qué tipo de distensibilidad mide la capacidad de expansión del pulmón y la caja torácica juntos, en condiciones de movimiento?
Distensibilidad dinámica.
¿Qué tipo de distensibilidad mide la capacidad de expansión del pulmón por sí solo, cuando no hay flujo de aire?
Distensibilidad estática.
¿Por qué es útil el concepto de distensibilidad específica?
Porque relaciona la distensibilidad con el volumen total del pulmón, permitiendo comparar de forma justa los pulmones de diferentes tamaños (ej. un recién nacido con un adulto).
¿Qué fase del ciclo ventilatorio es normalmente pasiva y depende de la propiedad elástica del pulmón para expulsar el aire?
La fase espiratoria.
¿Qué es la presión pleural y cómo se comporta durante el ciclo ventilatorio?
Es la presión dentro de la cavidad pleural. Siempre es negativa en condiciones normales. Se hace más negativa durante la inspiración y vuelve a su valor negativo de reposo en la espiración.
¿Qué es la Presión Transpulmonar (PTP) y qué indica su valor?
Es la diferencia entre la presión alveolar y la presión intrapleural (PTP = P_Alveolar - P_Pleural). Esta presión es la fuerza que distiende los pulmones y determina la cantidad de esfuerzo necesario para expandirlos durante la respiración.
¿Qué pasa si es positiva la presión transpulmonar?
La fuerza es expansora (mantiene abiertas las vías)
Definición de VT (Volumen Corriente)
Aire de una respiración normal
Definición de VRI (Volumen de Reserva Inspiratoria)
Aire extra que se puede inspirar forzadamente después de una inspiración normal.
Definición de VRE (Volumen de Reserva Espiratoria)
Aire extra que se puede espirar forzadamente después de una espiración normal
Definición de VR (Volumen Residual)
Aire que siempre queda en los pulmones
¿Cómo se llama al volumen de aire que queda en los pulmones después de una espiración forzada y que no puede ser expulsado?
Volumen Residual (VR).
¿Cómo se llama al volumen de aire que se moviliza durante una respiración tranquila y normal?
Volumen Corriente (VT).
¿Qué volúmenes suman la Capacidad Vital (CV)?
La suma de todos los volúmenes que se pueden movilizar:
VT + VRI + VRE
¿Qué volúmenes suman la Capacidad Pulmonar Total (CPT)?
La suma de todos los volúmenes pulmonares ⟶ CV + VR.
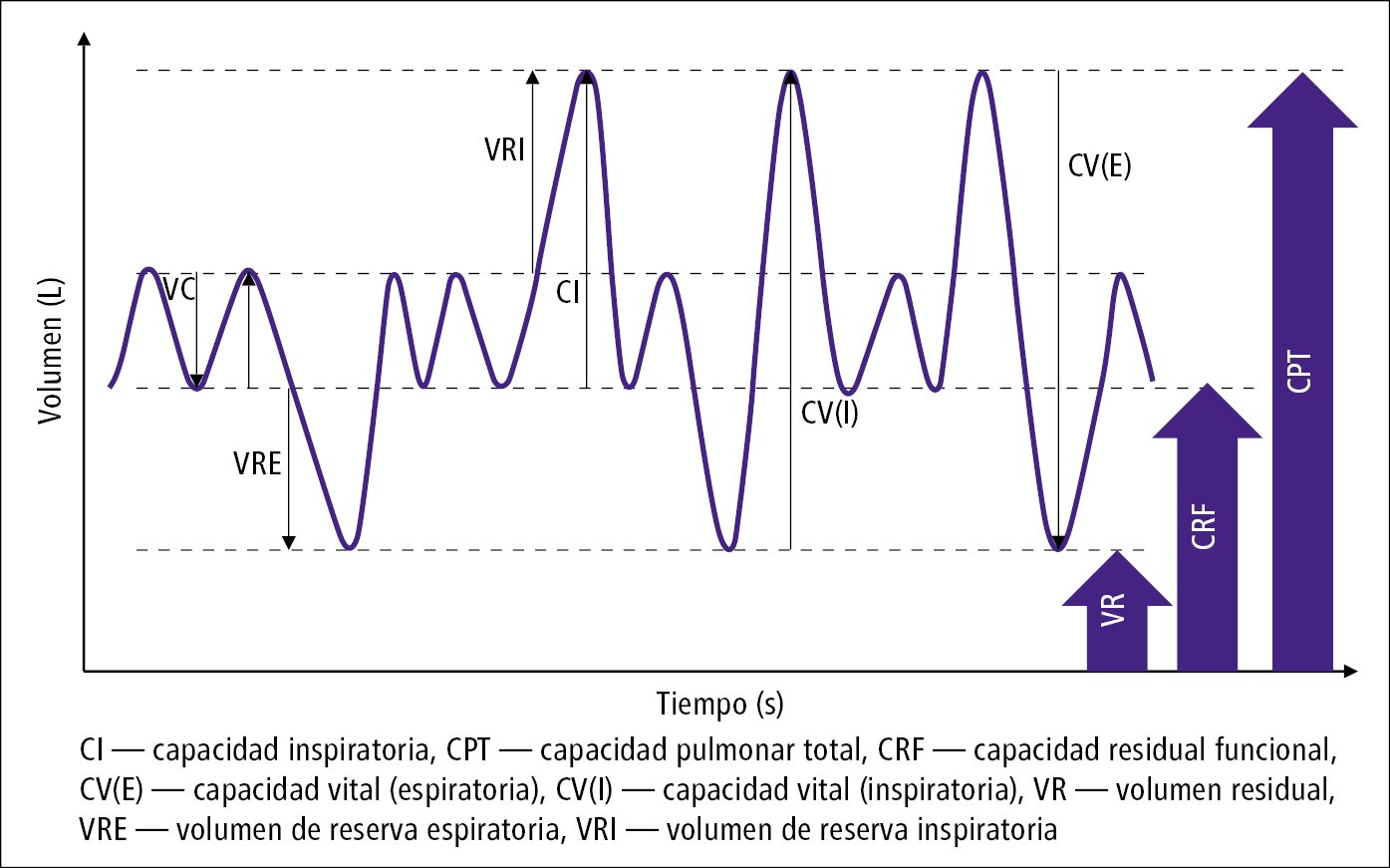
¿Qué capacidad representa la suma del Volumen de Reserva Espiratorio (VRE) y el Volumen Residual (VR)?
Capacidad Funcional Residual (CFR).
¿Qué capacidad representa el máximo volumen de aire que una persona puede mover voluntariamente en sus pulmones? (VRI + VT + VRE)
Capacidad Vital (CV)
¿Qué es el Espacio Muerto Anatómico (EMA) y qué partes de la vía aérea lo componen?
Es la zona de la vía aérea donde no ocurre intercambio gaseoso (solo conduce el aire). Está formado por la Vía Aérea Superior (VAS) y la Vía Aérea Intermedia (VAI).
¿Qué es el Espacio Muerto Fisiológico (EMF) y con qué ecuación se calcula?
Es la suma del Espacio Muerto Anatómico (EMA) más el Espacio Muerto Alveolar (zonas del pulmón mal perfundidas). Representa todo el volumen de aire que no participa en el intercambio gaseoso. Se calcula con la ecuación de Bohr.
¿Qué concepto engloba tanto las vías de conducción como los alvéolos que están ventilados pero no perfundidos?
Espacio Muerto Fisiológico (EMF).
¿Cuáles son las características del flujo laminar?
Es un flujo ordenado, con líneas de corriente paralelas a las paredes del conducto. La velocidad es mayor en el centro y menor cerca de las paredes, creando un perfil parabólico.
¿Qué tipo de flujo tiene un perfil de movimiento parabólico y líneas de corriente paralelas?
Flujo laminar
¿Cuáles son las características del flujo turbulento y dónde ocurre principalmente?
Es un flujo desorganizado y caótico, donde las moléculas chocan entre sí y con las paredes. Ocurre principalmente en las vías aéreas grandes, como la tráquea
¿Qué tipo de flujo desorganizado se presenta en las vías aéreas de gran calibre como la tráquea?
Flujo turbulento.
¿Qué es el flujo transicional y en qué parte de la vía aérea es común?
Es una mezcla de flujo laminar y turbulento, que se produce comúnmente en las bifurcaciones de las vías aéreas.
¿Qué es el Número de Reynolds (Re) y para qué sirve?
Es un valor que predice si el flujo será laminar o turbulento, basándose en el radio del conducto, la velocidad, la densidad y la viscosidad del gas.
Número de Reynolds que indica un flujo turbulento
> 2000
¿Qué factor tiene el mayor impacto en la resistencia de la vía aérea, según la Ley de Poiseuille?
El radio (r) del conducto
¿Qué ley física explica por qué una pequeña reducción en el calibre de los bronquios causa un aumento masivo en la resistencia al flujo de aire?
La Ley de Poiseuille.
¿Qué es la compresión dinámica de la vía aérea?
Es el fenómeno que ocurre durante la espiración, donde el retroceso elástico del pulmón ejerce una fuerza que tiende a colapsar las vías aéreas, oponiéndose al flujo de salida del aire.
¿Cómo se llama a la tendencia de las vías aéreas a colapsarse durante la espiración debido a la fuerza del retroceso elástico pulmonar?
Compresión dinámica de la vía aérea.
¿Qué es el Punto de Iguales Presiones (PIP)?
Es el punto en la vía aérea durante la espiración donde la presión interna (endobronquial) se iguala a la presión externa (pleural). A partir de este punto (hacia la boca), la vía aérea es más susceptible al colapso.
¿Cuál es la diferencia entre el Volumen de Cierre (Vc) y la Capacidad de Cierre (CC)?
Vc: es el volumen de aire que queda en el pulmón (por encima del Volumen Residual) en el momento en que las pequeñas vías aéreas comienzan a cerrarse.
CC: Es el volumen total en el pulmón en ese mismo momento. Se calcula: CC = Vc + VR.
¿Cómo se llama al volumen pulmonar total (VR + Vc) en el momento en que las vías aéreas pequeñas comienzan a colapsar durante la espiración?
Capacidad de Cierre (CC)
¿En qué parte del sistema respiratorio se encuentra la mayor resistencia al flujo de aire?
En las vías aéreas grandes: la Vía Aérea Superior (VAS) y la Vía Aérea Intermedia (VAI).
¿Por qué la Vía Aérea Periférica (las vías pequeñas) es considerada una "zona silenciosa" en términos de resistencia?
Porque, aunque cada vía es muy pequeña, su enorme número dispuesto en paralelo ofrece un área de sección total gigantesca, resultando en una resistencia muy baja (solo el 10-20% del total).
¿Cómo se define una unidad pulmonar funcional?
Es la conformación anátomo-fisiológica de un alvéolo y el capilar que lo perfunde, donde la ventilación y la perfusión son óptimas y equivalentes.
¿Qué es la tensión superficial en el alvéolo y qué efecto tiene?
Es una fuerza generada por la película líquida que recubre el interior del alvéolo. Esta fuerza tiende a colapsarlo (reducir su superficie) y ayuda al vaciado durante la espiración.
¿Qué es el volumen crítico alveolar y cuál es su función?
Es el contenido de gas que queda en el alvéolo en condiciones de reposo (al final de la espiración). Su función es prevenir el colapso total del alvéolo, haciendo que la siguiente inspiración requiera mucho menos esfuerzo.
¿Cómo se llama al volumen que evita el colapso total del alvéolo al final de la espiración y sirve como punto de partida para la siguiente inspiración?
Volumen crítico
¿Qué es y quién produce el factor surfactante?
Es una sustancia compuesta principalmente por fosfolípidos (como la fosfatidilcolina) y proteínas, producida por los neumocitos tipo II.
¿Cuál es el componente más importante del surfactante y su función principal?
La Fosfatidilcolina (FDC). Su función principal es disminuir la tensión superficial, anulándola cuando el alvéolo alcanza su volumen crítico para evitar el colapso.
¿Qué ley física explica que la presión necesaria para mantener un alvéolo insuflado es inversamente proporcional a su radio?
La Ley de Laplace.
Según la Ley de Laplace (Presión = 2TS/r), ¿qué alvéolos requieren más presión para mantenerse abiertos y por qué a la vez no colapsan?
Los alvéolos de menor radio (r) requieren más presión. No colapsan porque fisiológicamente, la tensión superficial (TS) es menor en los alvéolos pequeños, lo que equilibra la presión y les da estabilidad.
¿Cuáles son los dos mecanismos que dan estabilidad al pulmón?
Interdependencia alveolar y ventilación colateral
¿Qué es la interdependencia alveolar?
Las fuerzas expansivas se transmiten entre alvéolos vecinos, ayudando a que no colapsen
¿Qué es la ventilación colateral?
El gas pasa de alvéolos estables a inestables a través de poros (de Khon), ayudando a reabrirlos
¿Qué es la Constante de Tiempo (K) y qué representa?
Es el tiempo requerido para que los alvéolos alcancen un cierto porcentaje de llenado o vaciado. Se calcula como K = Resistencia x Distensibilidad. Permite que todas las unidades alveolares, a pesar de sus diferencias, se llenen y vacíen de forma coordinada.
¿Qué medida de ventilación representa el volumen de aire fresco que llega a los alvéolos y participa en el intercambio de gases cada minuto?
Ventilación Alveolar Efectiva (VA)
¿Cuál es la diferencia entre la Ventilación Minuto (V') y la Ventilación Alveolar Efectiva (VA)?
V' es el volumen total de aire movido en un minuto (VT x FR).
VA es el volumen de aire que realmente participa en el intercambio gaseoso, descontando el espacio muerto: VA = (VT – VD) x FR.
¿Qué es el trabajo respiratorio (W) y cómo se representa gráficamente?
Es el esfuerzo requerido para producir el ciclo ventilatorio. Se representa gráficamente como el área dentro de la curva presión-volumen.
¿Cómo se le llama al producto de la presión y el volumen que representa la energía gastada para ventilar los pulmones?
Trabajo Respiratorio (W).
¿Cuáles son los dos componentes principales del trabajo inspiratorio?
Trabajo elástico: Energía para vencer la resistencia elástica (estirar el pulmón).
Trabajo viscoso (de resistencia): Energía para vencer la resistencia al flujo de aire en las vías aéreas.
¿Qué tipo de trabajo se realiza para superar la resistencia al estiramiento del tejido pulmonar?
Trabajo elástico
¿Qué tipo de trabajo se realiza para superar la fricción del aire al moverse por las vías aéreas?
Trabajo viscoso (de resistencia)
¿Cómo se modifica el trabajo respiratorio en una enfermedad restrictiva (ej. fibrosis)?
Aumenta principalmente el trabajo elástico. Se necesita mucha más presión para lograr un pequeño cambio de volumen, porque el pulmón está "rígido".
¿Hacia dónde se desplaza la curva P-V en una enfermedad restrictiva?
La curva P-V se desplaza hacia la derecha.
¿Cómo se modifica el trabajo respiratorio en una enfermedad obstructiva (ej. EPOC, asma)?
Aumenta principalmente el trabajo espiratorio para vencer la resistencia de las vías aéreas. La espiración, que debería ser pasiva, requiere esfuerzo muscular (músculos abdominales) para vaciar los pulmones.
¿En qué tipo de patología se observa un aumento del trabajo espiratorio, a menudo con uso de músculos abdominales, debido a una mayor resistencia en las vías aéreas?
Enfermedad Obstructiva.
¿Qué es el signo de Hoover?
Es un movimiento paradójico de la parte inferior de la caja torácica durante la inspiración (se mete hacia adentro en lugar de expandirse). Ocurre en condiciones de hiperinsuflación pulmonar (como en el EPOC), porque el diafragma está aplanado y pierde su ventaja mecánica.
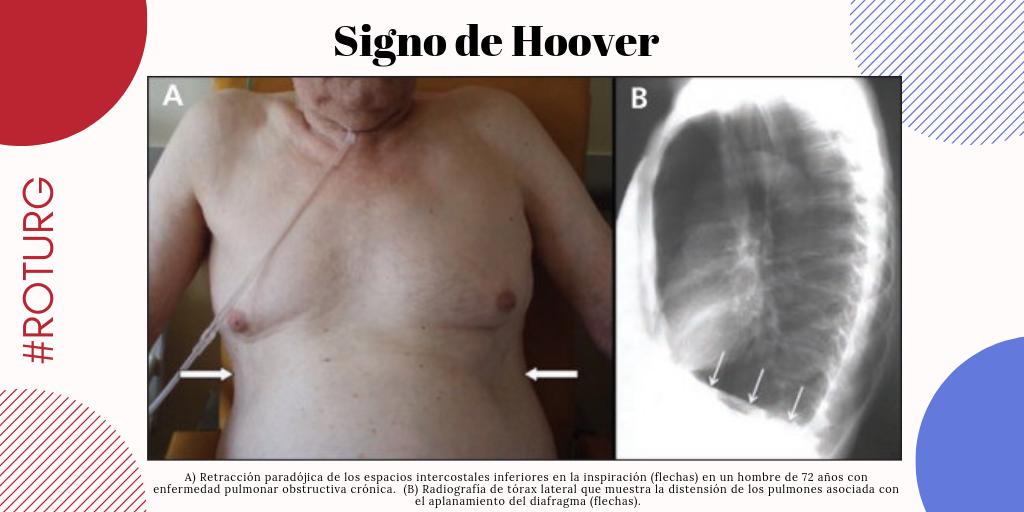
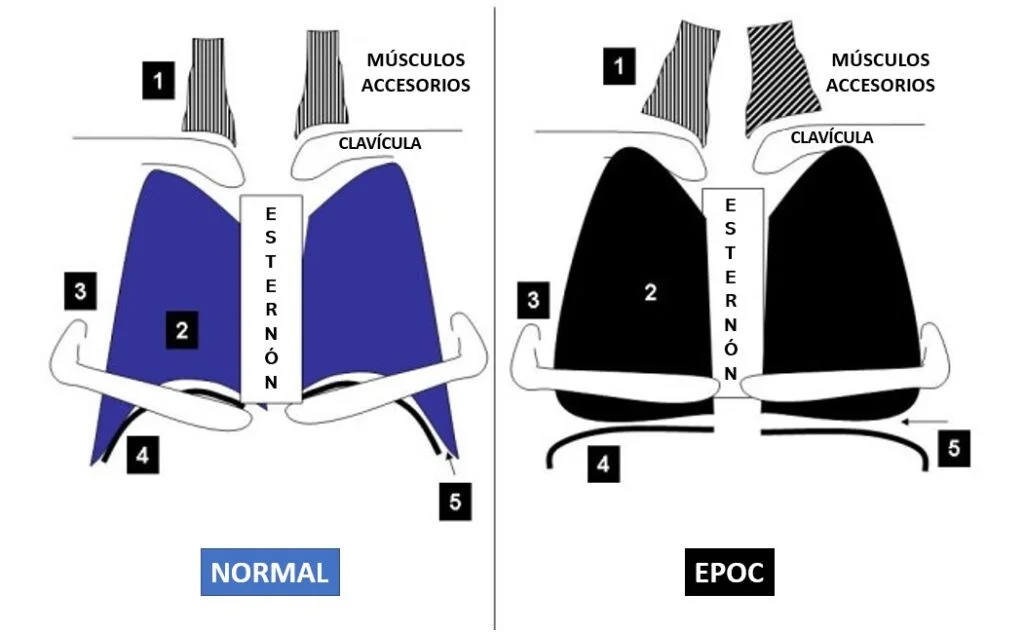
¿Cómo se llama al movimiento paradójico de la caja torácica inferior, indicativo de un diafragma aplanado por hiperinsuflación?
Signo de Hoover
¿Por qué la administración de oxígeno al 100% puede causar atelectasias (colapso alveolar)?
Porque el oxígeno desplaza y elimina el nitrógeno (N2) de los alvéolos. El nitrógeno es un gas inerte que ayuda a mantener los alvéolos abiertos (les da "soporte"). Sin él, el oxígeno se absorbe rápidamente a la sangre y el alvéolo tiende a colapsar.
¿Qué tipo de colapso alveolar puede ocurrir cuando el nitrógeno es desplazado del alvéolo por altas concentraciones de oxígeno?
Atelectasia por absorción (o por oxigenoterapia)
¿Cuál es la función principal de la circulación pulmonar y cómo se diferencia de la sistémica en presión y resistencia?
Su función es el intercambio gaseoso (captar O₂ y eliminar CO₂), no la nutrición. Es un sistema de baja presión y baja resistencia en comparación con la circulación sistémica, aunque maneja un flujo similar.
¿Qué es la Resistencia Vascular Pulmonar (RVP) y cómo se calcula?
Es la oposición al flujo sanguíneo en el circuito pulmonar. Se calcula con la fórmula: RVP = (Presión Arterial Pulmonar Media - Presión Aurícula Izquierda) / Gasto Cardíaco (Q).
En una persona de pie, ¿qué zona del pulmón (base o ápex) está mejor ventilada y mejor perfundida?
La base (Zona III) es tanto la mejor ventilada (por unidad de superficie) como la mejor perfundida debido al efecto de la gravedad.
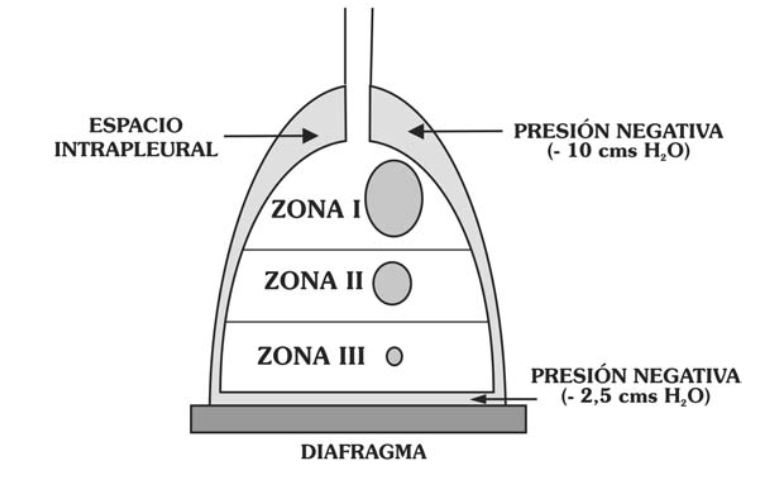
¿Cómo se denominan las divisiones funcionales del pulmón (I, II, y III) que describen las diferencias regionales en ventilación y perfusión causadas por la gravedad?
Las Zonas de West.
¿Qué es la relación V/Q y cuál es su valor normal?
Mide la correspondencia entre la ventilación alveolar (V) y el flujo sanguíneo pulmonar (Q). El valor normal para todo el pulmón es aproximadamente 0.8.
¿Qué indicador, con un valor normal de 0.8, es fundamental para un intercambio gaseoso eficiente y compara el aire que llega a los alvéolos con la sangre que los perfunde?
La relación Ventilación/Perfusión (V/Q).
¿Cuál es la diferencia entre una unidad de espacio muerto y una de shunt (cortocircuito) en términos de V/Q?
Espacio Muerto: V/Q alta (ventilación sin perfusión).
Shunt: V/Q baja (perfusión sin ventilación).
¿Qué tipo de alteración V/Q ocurre cuando la sangre pasa por alvéolos no ventilados, resultando en hipoxemia?
Shunt (cortocircuito)
¿Qué tipo de alteración V/Q ocurre cuando el aire ventila alvéolos que no reciben flujo sanguíneo, como en un tromboembolismo pulmonar?
Espacio Muerto
¿Cómo es la relación V/Q en los ápex (Zona I) comparada con las bases (Zona III) del pulmón?
En los ápex, la V/Q es alta (>1) porque la ventilación supera a la perfusión. En las bases, la V/Q es baja (<1) porque la perfusión es mucho mayor que la ventilación.
¿En qué zona del pulmón la relación V/Q es mayor a 1 debido a una perfusión relativamente baja en comparación con la ventilación?
En los ápex (Zona I).
¿Qué volúmenes y capacidades SÍ puede medir una espirometría?
Todos los volúmenes que se pueden movilizar: Volumen Corriente (VT), Volumen de Reserva Inspiratoria (VRI) y Volumen de Reserva Espiratoria (VRE). Por lo tanto, también mide la Capacidad Vital (CV).
¿Qué volumen y capacidades NO puede medir una espirometría y por qué?
No puede medir el Volumen Residual (VR) porque es el aire que no se puede espirar. En consecuencia, tampoco puede medir la Capacidad Pulmonar Total (CPT) ni la Capacidad Funcional Residual (CFR), ya que ambas incluyen el VR en su cálculo.
¿Qué describe la curva de disociación de la hemoglobina?
La relación entre la presión parcial de oxígeno (eje X) y el porcentaje de saturación de la hemoglobina (eje Y). Su forma de "S" (sigmoidea) indica que la afinidad de la hemoglobina por el oxígeno cambia a medida que se va uniendo a él.
¿Qué significa un desplazamiento a la DERECHA de la curva?
Significa menor afinidad de la hemoglobina por el O₂. El oxígeno se libera más fácilmente en los tejidos.
¿En qué situaciones ocurre un desplazamiento a la derecha de la curva de disociación a la hemoglobina?
Cuando hay un aumento de CO₂, temperatura, 2,3-DPG o disminución del pH (acidosis).
¿Qué significa un desplazamiento a la IZQUIERDA de la curva?
Significa mayor afinidad de la hemoglobina por el O₂. El oxígeno se retiene con más fuerza y no se libera tan fácil.
¿En qué situaciones ocurre un desplazamiento a la izquierda de la curva de disociación a la hemoglobina?
Ocurre con disminución de CO₂, temperatura, 2,3-DPG o aumento del pH (alcalosis).
¿Qué mide la oximetría de pulso y cuál es su valor normal?
Mide de forma no invasiva la saturación de oxígeno de la hemoglobina en la sangre arterial (SpO₂). Un valor normal es ≥ 95%.
¿En una intoxicación por monóxido de carbono (CO), por qué la oximetría da una lectura falsamente alta?
Porque el oxímetro no puede diferenciar entre la hemoglobina unida al oxígeno (oxihemoglobina) y la unida al monóxido de carbono (carboxihemoglobina), interpretando ambas como "saturadas".
Menciona 3 situaciones clínicas que modifican o alteran la interpretación de la oximetría.
Mala perfusión periférica (frío, hipotensión)
Anemia severa (la saturación puede ser normal, pero el contenido de O₂ es bajo)
Esmalte de uñas